ठूला अस्पतालद्वारा स्वास्थ्य बीमा कार्यक्रम स्थागित

५ असार, काठमाडौं । सरकारले भुक्तानी नदिएपछि ठूला अस्पतालहरुले स्वास्थ्य बीमा कार्यक्रम स्थागित गर्न थालेका छन् ।
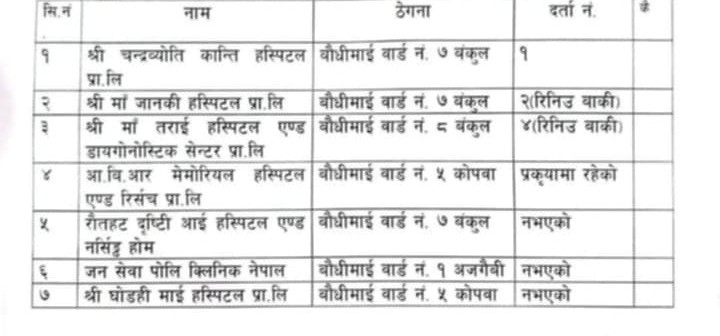
स्वास्थ्य बीमा बोर्डका अनुसार सूचिकृत स्वास्थ्य संस्थालाई १० अर्बभन्दा बढी भुक्तानी दिन बाँकी छ । लामो समयदेखि बीमितको उपचार गरेवापतको रकम भुक्तानी नपाएपछि अस्पतालहरुले स्वास्थ्य बीमा कार्यक्रम स्थगित गर्न थालेका छन् ।




यसबाट बिमित नागरिक सेवाबाट वञ्चित हुनेछन् नै, स्वास्थ्य बीमा कार्यक्रम नै अलपत्र पर्ने जोखिम बढेको छ ।
स्वास्थ्य बीमा गरेका नागरिकको उपचार गरेवापतको रकम अस्पतालले दाबी गरेपछि स्वास्थ्य बीमा बोर्डले अस्पताललाई भुक्तानी गर्नुपर्छ ।
तर भुक्तानी नपाएपछि धुलिखेल अस्पताल, राप्ती आँखा अस्पताल, राणा अम्बिका आँखा अस्पताल (भैरहवा)ले बीमा बोर्डलाई पत्र पठाएर सेवा बन्द गर्ने बताएको छ ।
बिरामीको भिडभाड हुने त्रिभुवन विश्वविद्यालय शिक्षण अस्पताल (टिचिङ) ले शुक्रबार सुचना जारी गर्दै असार १५ गतेदेखि अनिश्चितकालका लागि बीमा कार्यक्रम स्थगित भएको जानकारी दिएको छ ।
बोर्डले सम्झौता अनुरुप काम नगरेको र समयमै भुक्तानी नदिएकाले सेवा नै बन्द गर्नुपर्ने अवस्था आएको अस्पतालका निर्देशक डा. दिनेश काफ्लेले बताए । उनका अनुसार स्वास्थ्य बीमा बोर्डले शिक्षण अस्पताललाई करिब आठ करोड रुपैयाँ भुक्तानी गर्न बाँकी छ ।
त्रिवि शिक्षण अस्पतालमा ०७७ मंसिरदेखि स्वास्थ्य बीमा कार्यक्रम सुरु भएको थियो । ‘सुरुमा सम्झौता हुँदा ‘प्याकेज’ मा नभई प्रकारको हिसाबले भुक्तानी दिन्छौं भन्नुभएको थियो ।
तर अहिले प्याकेज सिष्टम लागु हुन्छ भन्ने कुरा आएको छ’, डा. काफ्ले भन्छन्, ‘विभिन्न प्रकृतिका बिरामीलाई उपलब्ध हुने सेवा–सुविधा बोर्डले दिने प्याकेज रकमले नपुग्दा अस्पतालले थप रकमभार भोग्नुपर्ने भयो ।’
बोर्डले शल्यक्रिया (अप्रेसन) गरेको ‘प्याकेज’ आधारित भएर सोधभर्ना गर्ने गरेको छ । डा. काफ्लेका अनुसार अस्पतालले खर्चको भार बोग्नुपर्ने अवस्था आएपछि कार्यक्रम नै स्थगित गर्नुपरेको हो ।
हाल त्रिवि शिक्षण अस्पतालमा रिफर भएर दैनिक लगभग चार सय बिरामीले स्वास्थ्य बीमा कार्यक्रम मार्फत उपचार लिने गरेका छन् । तर, अस्पतालले स्वास्थ्य बीमा सेवा बन्द गर्दा हजारौं संख्याका बिमितहरुले सेवाबाट बञ्चित हुनुपर्ने छ ।
‘चेकजाँच भएर औषधि खरिदको लागि समस्या छैन । तर, भर्ना भएर उपचारका भएका बिरामीलाई बीमाको प्याकेजको रकमले पुग्दैन’, काफ्लेले थपे, ‘विभिन्न रोगको शल्यक्रियाको गर्नुपर्ने बिरामीलाई आइैसीयूसम्म राख्नुपर्ने हुन्छ । जसले गर्दा खर्च बढी हुन्छ ।
तर, खर्च अनुसारको भुक्तानी नदिँदा समस्या थपिँदै गयो ।’ उनका अन्य बिरामी र बीमाका सेवाग्राहीबीच रकमको अन्तर हुँदा समस्या थपिँदै गएको छ ।
‘सिटीस्क्यान गरेको अन्य बिरामीले पाँच हजार तिर्ने गरेका छन् । तर, बीमा (बोर्ड) ले प्याकेजको आधारमा तीन हजार सोधभर्ना गर्छ ।
बीमाबाट आउने पैसा कम हुने त्यसमाथि समयमा नै भुक्तानी नपाउने समस्या छ’, काफ्ले भन्छन्, ‘बीमाको भुक्तानी नहुँदा औषधि किन्न, उपकरण मर्मत गर्न समस्या, सेवामा खटिएका कर्मचारीलाई तलब खुवाउन सकिएको छैन । त्यसैले सेवा नै बन्द गर्नुपर्ने अवस्था आयो ।’
भुक्तानीमा समस्या किन देखियो ?
बिमितको संख्या बढ्दै जाँदा सरकारले विनियोजन गरेको रकमबाट अपुग भएकाले समयमै भुक्तानी गर्न नसकिएको बोर्डका सूचना अधिकारी शम्भुप्रसाद ज्ञवाली बताउँछन् ।
‘विगतदेखि भुक्तानी चुक्ता गर्न बाँकी छ । २०७२ सालदेखिको भुक्तानी अहिलेसम्म नै बाँकी छ । जसले गर्दा अहिले थप समस्या देखिएको हो’, ज्ञवालीले भने, ‘सरकारले छुट्टाएको रकम कम भएकाले पनि भुक्तानी गर्न नसकिने अवस्था आयो ।’
बोर्डका अनुसार चालु आर्थिक बर्षमै स्वास्थ्य संस्थालाई तीन अर्ब रुपैयाँ भुक्तानी गर्न बाँकी छ । त्यसभन्दा अगाडिको करिब ७ अर्ब रुपैयाँ हालसम्म भुक्तानी हुन सकेको छैन ।
तर सरकारले चालु आर्थिक बर्ष र आगामी आर्थिक बर्षका लाग ७ अर्ब ५० करोड बीमा कार्यक्रमको लागि छुट्याएको छ ।
‘चालु आर्थिक बर्षमा ९ पटक गरी ८ अर्ब १३ करोड ४६ लाख भुक्तानी गरेका छौं । तर, अझै तीन अर्ब भुक्तानी गर्न बाँकी नै छ । प्रिमियममा उठेको रकम र सरकारले छुट्याएको बजेटले धान्न सकेन’, ज्ञवालीले थपे ।
उनका अनुसार आगामी आर्थिक बर्षका लागि करिब बोर्डका कार्यक्रमका लागि १८ अर्ब रुपैयाँ आवश्यक भएको आंकलन गरिएको छ । चालु आर्थिक बर्षमा बिमितबाट प्रिमियम तीन अर्ब रुपैयाँ संकलन भएको छ ।
तर, सरकारले लक्षित वर्गको प्रिमियम रकम पनि भुक्तानी गर्न सकेको छैन । पूर्ण अशक्त, अपांग अति गरिब, एचआईभी संक्रमित, कुष्ठरोगी, गम्भीर क्षयरोगी, ज्येष्ठ नागरिक र महिला स्वयंसेविका (५० प्रतिशत) प्रिमियम बापतको रकम तिरिदिने गरेको छ ।
जनशक्ति अभावका कारण समयमा भुक्तानी दिन नसकेको बोर्डका सूचना अधिकारी ज्ञवाली बताउँछन् । बोर्डमा दैनिक २० हजार हाराहारीमा भुक्तानी दाबी आउने गरेको छ ।
बिरामीलाई चिकित्सकले उपचार गर्न सिफारिस गरेको कागजपत्र, अस्पतालले दिएको उपचार सेवा तथा बिल हेरेर मात्रै बोर्डले शोधभर्ना गर्ने गरेको छ ।
ज्ञवालीका अनुसार १८ जना कर्मचारीले दैनिक २० हजार कागजपत्र तथा बिल हेर्न सम्भव हुँदैन । एक कर्मचारीले ५०० हाराहारीमा हेरे पनि १० हजार केसको कागजपत्र हेर्न सकिंदैन । जसले गर्दा समयमा भुक्तानी दिन समस्या परेको हो ।
आगामी आर्थिक बर्षदेखि भुक्तानीको समस्या नहुने ज्ञवाली दाबी गर्छन् । ‘बोर्डले प्रत्येक महिनाको भुक्तानी दिने कार्ययोजना बनाएको छ ।
हामीलाई अहिले दुई–तीन महिनाको भुक्तानी दिँदा समस्या भएको छ,’ उनले भने, ‘सायद अगामी बर्षदेखि भुक्तानीको समस्या नहोला ।’
बोर्डका कर्मचारीहरु अधिकांश निजी स्वास्थ्य संस्थाले उपचार सेवा लिएको भन्दा बढी रकम भुक्तानी मागेको बताउँछन् । निजी अस्पतालमा उपचारको नाममा अनावश्यक परीक्षण पनि गराउने प्रवृत्ति रहेकाले बिरामीले लिएको उपचार सेवा र बिल हेरेर मात्रै भुक्तानी दिर्नुपर्ने हुँदा ढिलाइ भएको सूचना अधिकारी ज्ञवाली बताउँछन् ।
सरकारले आगामी आर्थिक वर्षदेखि भने निजी अस्पताललाई बीमा कार्यक्रम सञ्चालन गर्न नदिने जनाएको छ । तर, निजी अस्पतालाई बीमा कार्यक्रम सञ्चालन गर्न नदिँदा सरकारी संस्थाको उपचार क्षमता बढाउनुपर्ने विज्ञहरुको भनाइ छ ।
‘बीमा कार्यक्रम ७७ जिल्लामा लागु भयो । तर, सरकारको त्यस अनुरुपको तयारी राम्रो भएन,’ ज्ञवाली भन्छन्, ‘हामीले जतिसक्दो धेरै बिमित गर्ने लक्ष्य राख्यौं ।
स्वास्थ्य संस्थाको क्षमता बढाउनका लागि तयारी शून्य नै रह्यो । जसका कारण बिमितले सरकारी अस्पतालबाट सेवा गुणस्तरणको पाउन नसकेको गुनासो गर्ने क्रम बढ्यो ।’
सरकारी अस्पतालमा मात्रै बीमा कार्यक्रम लागु गर्दा स्वास्थ्य सेवाको संयन्त्र बलियो बनाउनुपर्ने उनको भनाइ छ ।
बोर्डको तथ्यांक अनुसार वैशाख मसान्तसम्म ५५ लाख ६२ हजारले स्वास्थ्य बीमा गरेका छन् भने ३१ लाख ३३ हजारले नवीकरण गरेका छन् ।
असफलताको बाटोमा बीमा कार्यक्रम
स्वास्थ्य बीमा बोर्डको तथ्यांक अनुसार, हाल देशभर ४४० स्वास्थ्य संस्थाले बीमा कार्यक्रम लागू गरेका छन् । जसमध्ये ३४९ वटा प्रथम सेवा विन्दु र बाँकी ९४ ‘रिफरल’ संस्था छन् । अधिकांश सरकारी संस्थामा बीमा कार्यक्रम सञ्चालन गरिएको छ ।
मुख्यगरी, बिमितले औषधि तथा समयमा स्वास्थ्य सेवा नपाउनु, सेवा प्राप्त गर्न लामो समय लाइन कुुर्न बाध्य हुनु, बीमा गरेका र बीमा नगरेका बिरामीको सेवामा विभेद हुनु, प्रथम सेवा बिन्दुबाट थप उपचारको लागि ठूला अस्पतालमा ‘रिफर’ गर्दा आवश्यक कागजातको व्यवस्था नहुनु जस्ता विषयले बीमा कार्यक्रमप्रति नागरिकको विश्वास घट्दो छ ।
स्वास्थ्य तथा जनसंख्या मन्त्रालयका पूर्व प्रमुख विशेषज्ञ डा. सुशीलनाथ प्याकुरेल बोर्डले समयमै भुक्तानी दिन नसक्दा तथा अस्पताल बढी फर्जी रकम दाबी गर्दा बीमा कार्यक्रम नै असफलताको बाटोतिर गइरहेको बताउँछन् ।
‘बोर्डमा रकम भुक्तानी गर्ने दक्ष जनशक्तिको अभाव छ । अस्पतालले दिएको भुक्तानी गर्न बर्षौंसम्म लाग्ने देखिन्छ ।
अस्पतालले बिमितको पैसा सक्ने नाममा अनावश्यक परीक्षण गर्छन्’, डा. प्याकुरेलले भने, ‘दुवैका आ–आफ्ना कमजोरीका कारणले बीमा कार्यक्रम अलपत्र बन्दै गएको छ ।’


























प्रतिक्रिया दिनुहोस्